Для снижения частоты ранней беременности необходимо как можно раньше выявлять факторы, влияющие на развитие ранней беременности, проводить профилактику респираторного дистресс-синдрома плода после 22 недель гестации у беременных высокого риска, а также своевременно и грамотно родоразрешать женщин, чья беременность осложнилась ранней беременностью.
Антенатальная диагностика плода
Пренатальная диагностика плода оценивает состояние плода в полости матки до начала родов. Цель пренатальной диагностики — выявить угрожающие состояния (гипоксия, риск смертности плода) из-за плацентарной недостаточности (в основном недостаточный маточно-плацентарный кровоток) и вызвать роды до наступления опасного состояния плода.
- Плацентарная недостаточность
- Антенатальная оценка состояния плода
- Тест виброакустической стимуляцией плода
- Биофизический профиль плода (БПП)
- Индекс амниотической жидкости
- Допплерометрия кровотока
Плацентарная недостаточность
Плацентарная недостаточность — это клинический синдром, вызванный морфологическими и функциональными изменениями в плаценте (нарушение состояния, роста и развития плода).
Существует три формы плацентарной недостаточности:
- гемодинамическую, обусловленную нарушением маточно-плацентарного и плодово-плацентарного кровотока;
- плацентарно-мембранную, характеризующуюся снижением возможностей плацентарной мембраны к транспорту метаболитов;
- клеточно-паренхиматозную, связанную с клеточной активностью трофобласта и плаценты.
Первичная плацентарная недостаточность развивается до 16-й недели беременности (до завершения развития плаценты) вследствие анатомических аномалий строения матки, васкуляризации и развития хориона, заболеваний беременной женщины или воздействия неблагоприятных факторов окружающей среды.
Вторичная плацентарная недостаточность развивается на поздних сроках беременности и является следствием снижения кровотока между маткой и плацентой (материнская гипертония, аутоиммунные заболевания, преэклампсия и т.д.). Их называют острой плацентарной недостаточностью (инфаркт, тромбоз, преждевременная отслойка плаценты) и хронической плацентарной недостаточностью (при хроническом нарушении маточно-плацентарного кровотока). Острая плацентарная недостаточность вызывает острую гипоксию и часто смерть плода; хроническая плацентарная недостаточность вызывает хроническую гипоксию и задержку развития плода (ЗРП).
Определение состояния плода и степени его гипоксии основано на частоте сердечных сокращений плода, объеме амниотической жидкости, активности и поведении плода, а также скорости кровотока в пупочной артерии. Пренатальная диагностика менее эффективна при состояниях, угрожающих плоду, таких как внезапная закупорка пуповины или внутриутробные инфекции, но и она дает полезную информацию.

Антенатальная оценка состояния плода
Показания к пренатальному скринингу включают состояния, которые могут вызвать гипоксию плода из-за плацентарной недостаточности и снижения метроплацентарного кровотока:
- осложнения беременности (преэклампсия, ЗВУР плода, маловодие, переношенная беременность);
- материнские заболевания (инсулинзависимый сахарный диабет, гипертензия, хронические заболевания почек, аутоиммунные болезни, инфекции, в том числе ТОКСН-комплекса;
- предыдущая внутриматочная смерть плода.
Частота проведения пренатальной диагностики зависит от состояния матери (обычно 1-2 раза в неделю). Антенатальное обследование может быть полезным для определения степени сдавления пуповины низкой вязкости и диагностики внутриутробной инфекции у пациенток с преждевременным разрывом оболочек.
Наиболее распространенными методами пренатальной диагностики состояния плода являются:
- Подсчет количества движений плода матерью в течение фиксированных интервалов времени.
- Стрессовой тест (НСТ) — внешний мониторинг сердечной деятельности плода, который позволяет определить частоту сердечных сокращений плода (ЧСС), вариабельность сердечного ритма и реакцию ЧСС плода и ответ на его движения; вариантом НСТ является тест с виброакустической стимуляцией.
- Сократительный стрессовый тест (КСТ) — внешний мониторинг ЧСС плода и сокращений матки с определением изменений сердечного ритма плода в ответ на маточные сокращения.
- Биофизический профиль плода (БПП) — сочетание НСТ результатам ультразвуковой оценки нескольких биофизических параметров плода позволяет точнее определить и прогнозировать его состояние.
- Индекс амниотической жидкости (ИАР) — ультразвуковое определение объема околоплодных вод.
- Допплерометрия кровотока плода — ультразвуковое допплеровское исследование скорости кровотока в различных плодовых сосудах.
Измерение движения плода — это простой, неинвазивный, легко выполнимый, недорогой и доступный метод пренатальной диагностики, который может быть выполнен самой матерью. Беременные женщины должны быть проинструктированы, чтобы получить наиболее точную информацию от этого теста. Ежедневно измеряется количество движений плода. Снижение количества шевелений плода до менее 10-15 в день указывает на неясное состояние плода и требует более точного метода пренатальной диагностики. Недостатком этого метода является высокая частота ложных срабатываний. В 90% и более случаев, когда беременная женщина ощущает уменьшение шевелений плода, состояние плода при дальнейшем исследовании другими методами пренатальной диагностики остается удовлетворительным.
Показания к проведению пренатальных обследований
Преэклампсия Фетальный ВПС
Сахарный диабет I типа Гипертония
Хронические заболевания почек Аутоиммунные заболевания
Ранняя гибель плода Снижение подвижности плода
Определение степени сдавливания пуповины при недостаточности питания плода
Оценка риска внутриутробной инфекции в случае разрыва оболочек
Если движение плода уменьшилось, еще одним шагом в оценке состояния плода является проведение стресс-теста.
Нестрессовый тест (НСТ) состоит из внешнего мониторинга сердечного ритма плода в течение 20-40 минут и оценки трех компонентов сердечного ритма:
Антенатальная охрана плода
| Окружность | Медицина |
| Тип | Аннотация |
| Язык | Русский |
| Дата добавления | 11.03.2014 |
| Размер файла | 23,6 K |
Студенты, аспиранты и молодые ученые, которые используют базу знаний для своей учебы и работы, будут очень благодарны.
Имеется в наличии.http://www.allbest.ru/
КВАРТИРНЫЙ
Тема«Пренатальная защита плода».
Список ссылок
Тема пренатальной защиты плода очень актуальна в настоящее время.
Пренатальная (дородовая) охрана плода включает в себя комплекс диагностических, лечебных и профилактических мероприятий, направленных на обеспечение нормального внутриутробного развития от зачатия до рождения. Несмотря на значительные достижения в области дородового наблюдения за плодом, мертворождения остаются значительной, во многом неизученной и мучительной проблемой в акушерстве. Улучшение перинатального ухода привело к резкому снижению преждевременной неонатальной смертности в последние десятилетия, но не к снижению пренатальных потерь, на которые приходится 50% всех перинатальных потерь. Пренатальные потери являются наиболее распространенной причиной перинатальных потерь, большинство из которых не имеют прямой акушерской причины; это так называемые необъяснимые мертворождения. Хотя с мертворождением связаны различные заболевания, во многих случаях очень трудно определить точную причину.
В настоящее время не существует стандартной международной системы классификации причин смерти плода, как и единого понимания нижних границ веса плода и гестационного возраста, которые позволяют сравнивать масштабы и причины мертворождений. На две категории — необъяснимые мертворождения и мертворождения, связанные с задержкой развития плода — приходится большинство случаев смерти плода на поздних сроках. В медицинских центрах, которые проводят систематический анализ и перепись, число случаев смерти плода, которые можно объяснить диагностическими мероприятиями, значительно выше. Дальнейшие исследования необъяснимых пренатальных потерь должны быть направлены на разработку прогностических тестов для выявления пациентов с высоким риском. Будущие исследования мертворождений должны быть направлены на понимание патофизиологии плацентарных аномалий с целью внедрения скрининговых тестов для прогнозирования мертворождений и оценки необходимости вмешательства для предотвращения внутриутробных потерь у пациенток с положительным результатом. Мертворождения или поздние потери плода регистрируются между 20-23 и 24-28 неделями гестации в разных государствах, в зависимости от национального законодательства и типа исследования. До сих пор ведутся споры о том, где провести границу между выкидышем и мертворождением, но для целей данного обсуждения следует согласиться с тем, что внутриутробная гибель плода после 22 недель беременности считается мертворождением. Ежегодно 3,2-5 миллионов эмбрионов погибают на 24 неделе беременности или позже.
Этот показатель колеблется от 4 до 40 на 1000 родов и находится в прямой зависимости от социально-экономического статуса матерей и уровня акушерской помощи: среди здоровых женщин, за которыми внимательно следили, уровень дородовых потерь составил 5,9 на 1000 родов, тогда как среди беременных женщин из определенных религиозных групп, не получавших дородовой помощи, этот показатель был в три раза выше (а уровень материнской смертности в 100 раз выше), чем в общей популяции. Глобальный анализ мертворождений показывает, что 98% случаев происходят в развивающихся странах, и многие из них потенциально предотвратимы; до 30% потерь можно избежать с помощью простых программ повышения осведомленности. Учитывая, что 50% родов в развивающихся странах происходят дома, отсутствие полной информации о мертворождениях является серьезной проблемой, и получить достоверные данные об их частоте и причинах крайне сложно. Данные о мертворождениях в больницах недостаточно объективны, и их обобщенность сомнительна.
Подобные документы
Стадии развития плода. Пренатальные защитные меры для максимально возможной защиты плода от неблагоприятного воздействия. Цели дородового ухода. Рекомендации медсестер по питанию и диетотерапии для беременной женщины.
Продолжительность внутриутробного периода, календарная. Характеристика основных фаз пренатального периода. Осуществление профилактических мер по охране здоровья ребенка задолго до его рождения. Привлечение детской поликлиники.
Особенности биопсии хориона, плацентарной биопсии, амниоцентеза, эмбриоскопии, биопсии пуповины и биопсии тканей плода. Исключение врожденных и наследственных аномалий плода во время внутриутробного развития плода с помощью пренатальной диагностики.
Взгляды на перинатальное развитие детей. Особенности развития психики в пренатальный период. Суть проблемы психоэмоциональной уязвимости плода и влияния перинатальных переживаний на жизнь ребенка. Психоэмоциональные переживания ребенка во время рождения.
Факторы, влияющие на стоматологический статус беременных женщин. Безлекарственная профилактика кариеса: рациональное питание и укрепление физического здоровья. Безлекарственная профилактика и лечение зубов во время беременности.

- главная
- рубрики
- по алфавиту
- вернуться в начало страницы
- вернуться к началу текста
- вернуться к подобным работам
Блок контроля
Альтернативный тест
Инструкция: Выберите правильные ответы и нажмите на кнопку «Готово». Количество правильных ответов и критерии оценки отображаются в модальном окне.
Задачи
Пациентка Ж., 22 года, первая беременность. Последняя менструация 22 августа; первое нарушение развития плода 14 января.
Вопросы. Расчетное время доставки:
- по менструации;
- по первому шевелению плода.
Пациентка А., 28 лет, беременность 3, роды 2. Последняя менструация 25 декабря; первое нарушение вынашивания плода 19 мая.
Вопросы. Расчетное время доставки:
- по менструации;
- по первому шевелению плода.
Пациентка И., 24 года, вторая беременность, первые роды нормальные. Последняя менструация 16 февраля; первое шевеление плода 30 июня.
Вопросы. Расчетное время доставки:
- по менструации;
- по первому шевелению плода.
Пациентка Н., 21 год, беременность 1. Последняя менструация 3 апреля; первые шевеления плода 27 августа.
Вопросы. Расчетное время доставки:
- по менструации;
- по первому шевелению плода.
Работа у доски
Определите соответствие. На рисунке показаны точки наилучшего прослушивания сердцебиения плода.
Задача. Перетащите карточки вправо в нужное место на картинке.
- Первая позиция головное предлежание
- Вторая позиция головное предлежание
- Вторая позиция тазовое предлежание
- Первая позиция тазовое предлежание
- Первая позиция поперечное положение
- Вторая позиция поперечное положение
Блок ответов
Альтернативный тест
| Ответы | Вопросы |
|---|---|
| Традиционные методы контрацепции включают барьерный метод. | |
| Овуляция происходит в середине цикла. | |
| Гормональные препараты усиливают перистальтику матки | |
| ВМС препятствует имплантации эмбриона. | |
| Барьерный метод оказывает негативное воздействие на организм. | |
| Гормональные препараты подавляют овуляцию. | |
| Химические контрацептивы подавляют овуляцию. | |
| Побочные эффекты внутриматочной спирали могут проявляться |
| Ответы | Вопросы |
|---|---|
| Традиционные методы контрацепции включают барьерные и химические методы. | |
| Гормональные контрацептивы оказывают негативное воздействие на организм. | |
| Хирургическая стерилизация является обратимым методом | |
| Химические вещества содержат спермициды. | |
| ВМС препятствует имплантации эмбриона. | |
| Во второй фазе цикла в яичниках вырабатывается прогестерон. | |
| Депо-Провера вводится один раз в месяц. | |
| Постинор — это средство экстренной контрацепции. |
Ответы на задачи
Ожидаемый сок рождения:
- По менструации – 2 октября .
- По первому шевелению – 10 октября .
Ожидаемый сок рождения:
- По менструации – 14 января .
- По первому шевелению – 12 января .
Ожидаемый сок рождения:
- По менструации – 29 мая .
- По первому шевелению – 3 июня .
Ожидаемый сок рождения:
- По менструации – 23 декабря .
- По первому шевелению – 30 декабря .
Работа у доски

Copyright © 2013-2019 Медженина А. В.
Антенатальная охрана плода – как обеспечить здоровье будущему малышу?

Одной из составляющих здоровья и правильного развития будущего ребенка является пренатальная защита плода. Она состоит из множества факторов, которые дополняют друг друга. Отсутствие любого из них может негативно сказаться на здоровье новорожденного.
Что такое антенатальная охрана плода?
Пренатальная или дородовая охрана плода — комплекс мер, состоящий из организационных, лечебных и профилактических мероприятий, направленных на создание и поддержание оптимальных условий для развития будущего ребенка. Основной задачей врачей и среднего медицинского персонала в этом контексте является предупреждение возможных врожденных аномалий в развитии плода, их своевременная диагностика и раннее лечение.
В соответствии с действующими правилами по пренатальной и дородовой охране будущего ребенка, врачи стараются снизить риск аномалий и внутриутробных патологий. Эти меры также направлены на снижение перинатальной смертности и родового травматизма, что поможет сохранить рождаемость.
Для чего нужна антенатальная охрана плода?
Пренатальный уход за матерью и плодом направлен не только на профилактику пренатальных аномалий и пороков развития, но и на исключение серьезных заболеваний у беременных женщин. С этой целью врачи проводят пренатальные обследования на протяжении всей беременности.
Она проводится не менее трех раз в течение беременности:
- первый раз – при постановке женщины на учет по беременности;
- второй – в середине беременности;
- третий – в третьем триместре.
Во время этих мероприятий медицинские работники получают подробную информацию о состоянии здоровья беременной женщины и о предыдущих беременностях и родах. На основе этой информации создается алгоритм дальнейших действий для предотвращения возможных осложнений беременности.
Антенатальные факторы риска
После того, как женщина сообщила о своей беременности и родах, эта информация передается в медицинское учреждение по месту жительства и заносится в специальный реестр. Первый визит на дом проводит медсестра из детского медицинского центра. Цель визита — сделать прививку и предоставить будущей матери первоначальную информацию. После этого женщина наблюдается в течение всего пренатального периода развития плода, проводятся регулярные обследования.
При сборе данных о бустере врачи обращают внимание на 3 основные группы факторов риска:
- Социально-биологические.
- Акушерско-гинекологические (включая осложнения беременности).
- Экстрагенитальные заболевания будущей мамы.
В этом случае для оценки степени риска используется специальная шкала, которая представляет собой суммарную оценку пренатальных рисков. В соответствии с этой шкалой:
- 10 баллов и выше – группа высокого риска;
- 5–9 баллов – среднего риска;
- до 4 баллов – низкого риска.
Стоит отметить, что в большинстве случаев группа низкого риска уменьшается с рождением ребенка, а группы умеренного и высокого риска увеличиваются.
Однако важно обратить внимание на определяющие факторы:

- наследственность;
- морально-психологический климат в семье.
Мероприятия по антенатальной охране плода
Пренатальное медицинское обслуживание плода включает в себя комплексный подход. Она включает в себя многочисленные меры по раннему выявлению и лечению заболеваний и расстройств.
Наиболее важные элементы этого процесса включают:
- профилактику инфекционных заболеваний;
- предупреждение развития сердечно-сосудистых нарушений;
- исключение токсикозов и гестозов;
- правильное, рациональное питание;
- запрет на прием медикаментов без разрешения врача;
- полный отказ от вредных привычек;
- соблюдение режима труда и отдыха;
- лечебную физкультуру;
- психопрофилактическую подготовку женщины к родам.
Антенатальная охрана плода – клинические рекомендации
Правильный дородовой уход часто определяет состояние здоровья новорожденного. Полное соблюдение врачебных рекомендаций, своевременное прохождение скрининга и обследований являются основополагающими факторами.
Наиболее важными компонентами этого пакета мер являются следующие:
- Заботу о репродуктивном и соматическом здоровье будущих родителей.
- Контроль за состоянием здоровья матери во время беременности.
Антенатальное наблюдение
Антенатальная профилактика состоит из пренатального скрининга. Местная педиатрическая служба контролирует своевременность этих проверок. Первое и второе посещения на дому осуществляются участковой медсестрой, а третье — участковым педиатром. Во время этого наблюдения за состоянием здоровья матери проводится мониторинг и анализ основных показателей здоровья. Пренатальная охрана плода направлена на раннее выявление отклонений в развитии.
Антенатальный скрининг
Пренатальный скрининг, часто называемый пренатальной диагностикой, включает три ультразвуковых исследования во время беременности. Кроме того, врачи участвуют в заполнении таблицы атмосферного давления в предродовой период. Записываются наиболее важные результаты клинических и лабораторных обследований, результаты обследования движения с 28-й недели до рождения. Все эти меры являются частью программы первичного скрининга, которая может быть дополнена вторичным скринингом. Этот пренатальный скрининг проводится в специализированных диагностических отделениях.
Антенатальный уход
Неадекватный дородовый уход часто связан с возникновением преждевременных родов, поэтому его важность все чаще обсуждается специалистами здравоохранения. Основной задачей является раннее выявление отклонений и дородовое лечение. Врач принимает решение о возможности и целесообразности лечения во время беременности. Он также определяет объем и алгоритм лечебных мероприятий. Особое внимание уделяется эффективности терапевтических мер.
С акушерской точки зрения, 4-я неделя беременности — это, по сути, начало беременности. На этом этапе эмбрион еще очень мал и внешне не имеет никакого сходства с плодом. Однако его сердце уже бьется, а нервная система начинает развиваться.
На 5-й неделе беременности эмбрион размером с рисовое зернышко. У будущего ребенка уже есть сердце с камерами, и его нервная система начинает формироваться. Мониторинг ХГЧ для раннего выявления осложнений беременности играет важную роль.
Актуальные вопросы теории и практики современного образования
К этой скидке мы можем добавить скидку для вашего учебного заведения (в зависимости от того, сколько ваших коллег посетили курс «Инфоурок»).
В настоящее время еще одна накопительная скидка (от 2% до 25%) доступна для 54 282 учреждений. Чтобы узнать, какая скидка распространяется на всех сотрудников вашего учреждения, войдите в личный кабинет Инфорурок.


«Домашнее обучение. Лайфхаки для родителей»

1 слайд Пренатальная охрана плода Уход за новорожденным Лекция И.Б. Даньшиной, профессора Государственного образовательного центра высших исследований.

2 слайд Пренатальная охрана плода — это комплекс гигиенических, лечебных и профилактических мероприятий, направленных на создание оптимальных условий для развития плода.

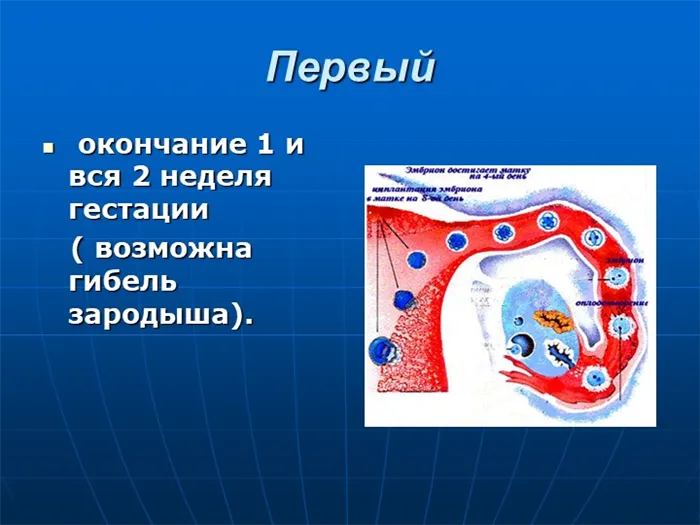
Слайд 4 Сначала конец 1-й и вся 2-я неделя беременности (возможна гибель плода).
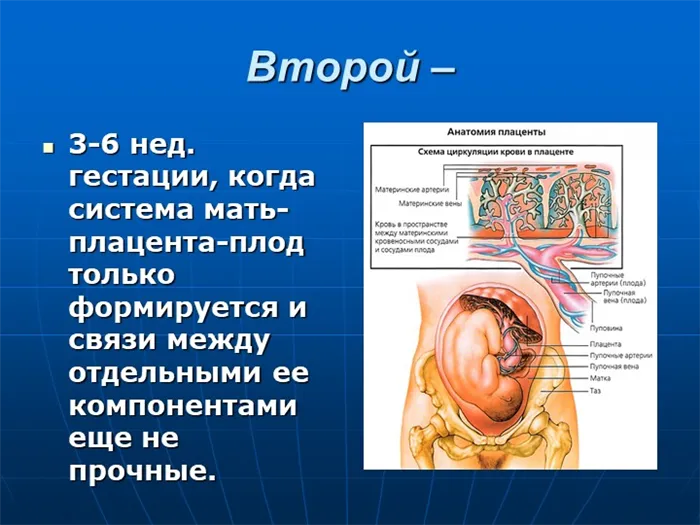
Слайд 5 Вторая 3-6 неделя беременности, когда система мать-плацента-плод только формируется и связи между отдельными компонентами еще не прочны.
Последний месяц беременности, характеризующийся окончанием развития плаценты и быстрым набором веса плода.
7 Прозрачность Наиболее важными задачами персонала родильных домов и родильных отделений являются: Регистрация женщин в начале беременности, тщательное обследование и систематическое наблюдение в течение всей беременности; выявление патологий в начале беременности и общих заболеваний, своевременная госпитализация в случае отклонений во время беременности.

8 Прозрачность Токсикоз во время беременности — одна из самых распространенных причин гибели плода. Полноценная белково-витаминная добавка для беременных женщин и введение витамина Е в масле (перорально, 1 чайная ложка дважды в день) и В12 (100 мкг каждые 1-2 дня внутримышечно), фолиевой кислоты (перорально, 0,02 г 2-3 раза в день) способствуют внутриутробному увеличению веса и функциональному созреванию плода.

Анализ развития гипоксии плода как частого осложнения беременности и родов

Из-за недостаточного поступления кислорода к плоду, известного как гипоксия, в организме плода происходят неблагоприятные изменения. На него приходится 10,5% от общего числа рождений. Гипоксия плода не является самостоятельным заболеванием. Это является следствием
Анализ развития гипоксии плода как распространенного осложнения беременности и родов / Елена Викторовна Семелева, ORCID: 0000-0001-6692-4968, shtanina37@mail.ru / Оксана Алексеевна Смирнова, ORCID: 0000-0002-0153-3605, oa-smirnova@mail.ru / Екатерина Алексеевна Миронова, ORCID: 0000-0003-4283-4612, shtanina37@mail.ru / Федеральное государственное бюджетное образовательное учреждение высшего образования Национальный исследовательский Мордовский государственный университет, Медицинский институт; ул. Большевистская, 68, Саранск, 430005, Россия
Резюме. Из-за недостаточного поступления кислорода к плоду, что называется гипоксией, в организме плода происходят неблагоприятные изменения. На него приходится 10,5% от общего числа рождений. Гипоксия плода не является самостоятельным заболеванием. Он является следствием различных патологических процессов в организме матери, плода и плаценты. Здоровье ребенка формируется уже во время его внутриутробного развития, в связи с этим гипоксия плода на этом этапе является важной медико-социальной проблемой, так как напрямую связана с состоянием здоровья населения. В статье анализируются основные факторы, способствующие возникновению гипоксии во время беременности и родов. Это могут быть заболевания матери, такие как сердечно-сосудистые и легочные заболевания, анемия, отравления и другие. Также это может быть нарушение кровотока между плодом и плацентой: беременность, пролонгирование плода, риск преждевременных родов, патология плаценты и пуповины, различные аномалии рождения. Обследование проводилось в Арзамасском родильном доме. Был проведен анализ развития гипоксии плода и исходов беременности и родов у женщин с гипоксией плода. Целью исследования было изучение факторов, влияющих на развитие гипоксии плода во время беременности и родов, для определения приоритетных профилактических мер по предупреждению данной патологии в городе Арзамасе и Арзамасском районе. Ретроспективно была проанализирована 821 запись о рождении — форма № 096/у, за период 2017-2019 гг. с референтными данными по Арзамасскому родильному дому. Полученные результаты показывают, что для снижения гипоксии плода необходимо повысить качество медицинского обслуживания населения в пренатальном периоде, классифицировать женщин со сложным акушерским анамнезом в группы риска, а также направлять женщин с патологией в соответствующие отделения при ухудшении состояния и до родов. Необходимо проводить психопрофилактическую подготовку беременных женщин к родам, законодательно запретить использование труда женщин на опасных профессиях, организовывать спортивные паузы для женщин, чья работа связана с гиподинамией. Для цитирования: Семелева Е.В., Смирнова О.А., Миронова Е.А. Анализ эволюции гипоксии плода как распространенного осложнения беременности и родов // Лечащий Врач. 2022? 3 (25): 88-93. DOI: 10.51793/OS.2022.25.3.014.
Резюме. Из-за недостаточного поступления кислорода к плоду, называемого гипоксией, в организме плода происходят неблагоприятные изменения. На него приходится 10,5% от общего числа рождений. Гипоксия плода не является самостоятельным заболеванием. Он является следствием различных патологических процессов в организме матери и представляет собой важную медико-социальную проблему, так как напрямую связан с состоянием здоровья населения. В статье анализируются основные факторы, способствующие возникновению гипоксии во время беременности и родов. Это могут быть материнские заболевания, такие как сердечно-сосудистые и легочные заболевания, анемия, отравления и другие. Также это могут быть нарушения кровотока между плодом и плацентой — беременность, недоношенность плода, риск преждевременных родов, аномалии плаценты и пуповины, различные врожденные пороки развития. Исследование проводилось в Арзамасском родильном доме. Были проанализированы случаи гипоксии плода и исходы беременности и родов у женщин с гипоксией плода. Целью исследования было изучение факторов, влияющих на развитие гипоксии плода во время беременности и родов, для определения приоритетных профилактических мер по предупреждению данной патологии в г. Арзамасе и Арзамасском районе. Ретроспективно была проанализирована 821 история родов — форма № 096/у за период 2017-2019 годов, отчетные данные для Государственного бюджетного учреждения здравоохранения Кыргызской Республики Арзамасский родильный дом. Согласно полученным результатам, для снижения числа случаев гипоксии плода необходимо повысить качество медицинского обслуживания населения в добеременном периоде и выявлять женщин с осложненным акушерским анамнезом в группах риска, направлять патологических женщин в соответствующие отделения при ухудшении состояния и перед родами, психологически и профилактически готовить беременных к родам, законодательно запретить работу на вредных производствах, организовывать физкультурные паузы для женщин, работа которых связана с гиподинамией.
Материалы и методы исследования
Ретроспективно была проанализирована 821 запись о рождении — форма № 096/у за 2017-2019 годы, представляющая данные по Арзамасскому родильному дому. Все проанализированные медицинские карты содержали предварительное согласие пациентов на обработку данных.
Критерием включения в исследование был диагноз острой или хронической гипоксии плода. Статистический анализ данных проводился с помощью стандартных математических и статистических методов с использованием Microsoft Office Excel 2013 и Statistica 6.0. Уровень статистической значимости для проверки нулевой гипотезы был установлен на уровне p<0,05. В группу конт-роля вошли 240 историй родов (формы № 096/у), протекавших без гипоксии плода.
Результаты и обсуждение
В исследовании проанализирована динамика числа родов с использованием данных НО ГБУЗ «Арзамасский родильный дом» за 2017-2019 годы. Число родов, зарегистрированных в родильном доме по городу Арзамасу и Арзамасскому району Нижегородской области в 2017-2019 годах, представлено на рисунке 1.
Из него ясно видно, что за последние три года число рождений в Арзамасской области и Арзамасском районе сократилось на 601 эпизод. Снижение числа родов можно объяснить работой регионального перинатального центра, где рожают женщины из группы высокого риска, с учетом течения родов, а также общим снижением рождаемости.
Среди общего числа родов в 2017-2019 годах было выявлено 607 родов с хронической гипоксией плода и 190 с острой гипоксией плода (рис. 2). В период с 2017 по 2019 год не наблюдалось тенденции к снижению хронической гипоксии плода (7,7-8,3%), а снижение числа родов с острой гипоксией плода было незначительным (2,8-2,3%). Это подтверждает серьезность проблемы, поскольку гипоксия плода является причиной заболеваемости, инвалидности и перинатальных потерь у младенцев. Кроме того, гипоксия плода требует больших затрат на лечение, что наносит экономический ущерб государству.
Хотя число рождений в Арзаме и Арзамасском районе в абсолютном выражении уменьшается, уровень острой и хронической гипоксии не снижается, а имеет тенденцию к росту. Рост случаев хронической внутриутробной гипоксии плода можно объяснить увеличением частоты внутриутробных инфекций (в связи с ранним началом половой жизни) и ухудшением исходного состояния здоровья беременных женщин — увеличением эндокринной патологии, патологии сердечно-сосудистой системы и т.д. 5.
Анализ наиболее распространенных экзогенных сопутствующих заболеваний у женщин с диагнозом «гипоксия плода» был проведен с использованием данных Арзамасского родильного дома (табл. 1).
Анализ частоты и структуры экзогенных сопутствующих заболеваний показал, что матери новорожденных с поражением ЦНС чаще (p<0,05) страдали заболеваниями кроветворной (47%) и сердечно-сосудистой системы (14%) по сравнению с женщинами 2-й группы (18% и 8% соответственно).
Сравнительная оценка исходов беременности в двух группах пациентов (2019) показала, что угроза прерывания беременности (40% и 12%), в том числе в первом триместре (23 и 5%), беременность средней степени тяжести (25,4% и 3,1%) и клинические проявления острой вирусно-бактериальной респираторной инфекции (38,1% и 12%) чаще встречались у женщин, чьи новорожденные имели поражения ЦНС гипоксической этиологии (p<0,05) 6.
Авторы также проанализировали связь между возникновением гипоксии плода и возрастом матери. Полученные данные свидетельствуют о том, что наибольшая частота гипоксии плода приходится на возраст от 35 до 45 лет и составляет наибольшую долю случаев гипоксии плода — 59% (p<0,05) по данным 2019 г. У женщин этой группы в анамнезе присутствуют аборты, воспалительные заболевания половой системы, а также зарегистрирован высокий уровень экстрагенитальной патологии (табл. 2).
Важным фактором частоты гипоксии плода является возраст матери до 20 лет (22-35 %), поскольку большинство беременностей в этом возрасте являются незапланированными, многие женщины страдают от инфекций, передающихся половым путем, и отсутствует подготовка перед зачатием. Кроме того, определенную роль у женщин этого возраста играют стресс, психоэмоциональные перегрузки, гормональный дисбаланс и плохая адаптация к беременности. Поэтому необходимо проводить разъяснительную работу среди молодежи по сохранению репродуктивного здоровья, психопрофилактической подготовке беременных к родам, выявлению первобеременных женщин в группах повышенного риска и проведению профилактических мероприятий по предупреждению развития гипоксии плода у данной группы женщин.
Диагностика
В 9-10 недель отсутствие сердцебиения можно определить с помощью УЗИ, а в 13-15 недель — с помощью фонокардиограммы или электрокардиограммы плода. После 18-20 недель отсутствие сердцебиения можно определить с помощью аускультации. Для подтверждения диагноза назначаются дополнительные исследования: Ультразвуковое исследование, кардиотокография, анализ крови на гормоны.
Снижение уровня эстриола, прогестерона и плацентарного лактогена является типичным признаком пренатальной гибели плода. Амниоцентез выявляет зеленоватую амниотическую жидкость в первый день (изменение цвета связано с присутствием мекония). Позже цвет воды становится менее интенсивным, иногда с примесью крови. Рентген иногда используется для диагностики пренатальной гибели плода. Рентгеновские снимки показывают наличие газа в подкожном жире, сердце и крупных сосудах плода.
Нарушается взаимное расположение костей скелета. Края черепных костей пересекаются или расходятся, образуя «ступеньку». В первом случае происходит уменьшение размеров головы, а во втором — череп уплощается или вытягивается определенным образом. Головка плода может быть наклонена вбок. Позвоночник также деформирован. Может наблюдаться эрекция, лордоз или угловая деформация. Конечности плода расположены хаотично. При окаменении видны отложения кальция в амниотической оболочке, туловище и конечностях. При внутривенной урографии почки плода не контрастируются.

Лечение
Гибель плода в первом триместре может привести к выкидышу. Если выкидыш не произошел, проводится медикаментозное прерывание беременности. Если плод погибает во втором триместре, выкидыша обычно не происходит, но требуется срочное родоразрешение. После тщательного осмотра и проверки свертываемости крови пациентки проводится родоразрешение. Сначала вводят эстроген, глюкозу, витамины и препараты кальция, затем окситоцин и простагландины. Амниоцентез проводится для ускорения первой стадии родов.
Если плод погибает в третьем триместре, возможны самостоятельные роды. Стимуляция проводится при отсутствии родов. При наличии показаний проводится аборт плода. Краниотомия проводится из-за гидроцефалии, лобно-тазового расположения, риска разрыва матки и тяжелого состояния пациента. При поперечном положении следует провести декапитацию или эвисцерацию, а если плечи остаются в половых путях, необходимо провести кладотомию.
Тактика при многоплодной беременности
В случаях многоплодной беременности и подозрении на пренатальную смерть показана немедленная госпитализация для обследования и принятия решения о дальнейшем течении беременности. Обследование включает определение срока беременности и количества хорионических ворсин, оценку состояния живого плода и выявление физических и репродуктивных нарушений у матери. В случае полной гибели хориона и пренатальной гибели плода, диагностированной в начале второго триместра, родителям рекомендуется рассмотреть возможность прерывания беременности из-за высокого риска внутриутробной патологии у второго близнеца.
Тщательное обследование выжившего плода (УЗИ, МРТ) необходимо на 25-34-й неделе беременности. Если состояние плода удовлетворительное, показано продление беременности. Необходимость экстренного родоразрешения в случаях пренатальной смерти определяется состоянием матери и выжившего плода, возможностью внутриутробных нарушений и риском осложнений из-за недоношенности.
Показаниями к родоразрешению со стороны беременной женщины являются физические и репродуктивные состояния, препятствующие пролонгированию беременности. Соответствующими показаниями со стороны плода являются анемия, терминальный кровоток и риск гибели плода от артериовенозных аневризм. Пренатальная гибель плода после 34 недель многоплодной беременности считается абсолютным показанием к родоразрешению.
При наличии двух хорионов экстренное родоразрешение обычно не требуется. Пациент находится под постоянным наблюдением, которое включает ежедневный мониторинг температуры, артериального давления, отеков и выделений, а также регулярные тесты для оценки системы свертывания крови. Состояние живого плода оценивается с помощью допплерометрии маточно-плацентарного кровотока, биометрии и УЗИ головного мозга. После рождения проводится вскрытие мертворожденного близнеца и исследуется плацента для определения причины пренатальной гибели плода.
Профилактика
Профилактика пренатальной смерти включает раннее выявление врожденных дефектов, диагностику и лечение физических заболеваний, устранение хронических инфекций, отказ от вредных привычек, прекращение контакта с токсичными веществами в быту, устранение вредных факторов на рабочем месте, профилактику травм и разумное назначение лекарств во время беременности.
1. Пренатальная гибель плода: возможные причины и анализ / Секенова АБ, Бузумова ЖО, Базарбаева ЖУ, Исагалиева СК, Имангалиева МК // Вестник Казахского национального медицинского университета. 2017.
2. Пренатальная гибель плода причины и факторы риска/ Кожабекова Т.А., Бекмолдакызы М., Ахметбекова А.С.// Вестник Казахского национального медицинского университета. — 2018.
3. анализ исходов беременности у женщин с пренатальной гибелью плода/ Иосифсон С.А., Белозерцева Е.П. // Мать и дитя в Кузбассе. — 2015.
4. современный взгляд на проблему пренатальной гибели плода / Коротова С.В., Фаткуллина И.Б. // Сибирский медицинский журнал (Иркутск). — 2014.