В редких случаях может потребоваться открытая операция. При этом виде операции доступ к отложениям кальция осуществляется через разрез в мышечных связках путем удаления части сухожилия. После удаления отложений мышцы и сухожилия сшиваются.
Кальциевые спикулы строятся только внутриклеточно
Институт клинической кардиологии имени А.Л. Мясникова Институт клинической кардиологии имени А.Л. Мясникова Минздрава России, Москва, Россия.
Институт клинической кардиологии имени А.Л. Мясникова Институт клинической кардиологии имени А.Л. Мясникова Минздрава России, Москва, Россия.
Институт клинической кардиологии имени А.Л. Мясникова Институт клинической кардиологии имени А.Л. Мясникова Минздрава России, Москва, Россия.
Институт клинической кардиологии имени А.Л. Мясникова Институт клинической кардиологии имени А.Л. Мясникова Минздрава России, Москва, Россия.
- SPIN РИНЦ: 6073-1380
- Scopus AuthorID: 55504713000
- ResearcherID: Y-2239-2018
Институт клинической кардиологии имени А.Л. Мясникова Институт клинической кардиологии имени А.Л. Мясникова Минздрава России, Москва, Россия.
Институт клинической кардиологии имени А.Л. Мясникова Институт клинической кардиологии имени А.Л. Мясникова Минздрава России, Москва, Россия.
- SPIN РИНЦ: 8710-6679
- Scopus AuthorID: 7006804867
- ResearcherID: O-8009-2018
Национальный центр медицинских исследований в области кардиологии, Министерство здравоохранения Российской Федерации, Москва, Россия
- SPIN РИНЦ: 6756-8930
- Scopus AuthorID: 7006967737
- ResearcherID: B-7762-2019
Проблема кальцификации при ишемической болезни сердца: проблемы диагностики, прогноза и выбора лечения
Журнал кардиологии. 2018;13(4): 4-10
Майоров ГБ, Курбанов СК, Власова ЕЕ, Галяутдинов ДМ, Васильев ВП, Ширяев АА, Акчурин РС Проблема кальцификации при ишемической болезни сердца: вопросы диагностики, прогноза и выбора лечения. Кардиологический вестник. 2018;13(4):4-10. Mayorov GB, Kurbanov SK, Vlasova EE, Galyutdinov DM, Vasiliev VP, Shiryaev AA, Akchurin RS. Кальцификация при ишемической болезни сердца: вопросы диагностики, прогноза и выбора лечения. Российский вестник кардиологии. 2018;13(4):4-10. (In Russian). https://doi.org/10.17116/Cardiobulletin2018130414
Институт клинической кардиологии имени А.Л. Мясникова Институт клинической кардиологии имени А.Л. Мясникова Минздрава России, Москва, Россия.

Кальцификация коронарных артерий (ККА) часто встречается у пациентов с ишемической болезнью сердца и связана с серьезными неблагоприятными сердечно-сосудистыми событиями. Кальцификация является маркером наличия и прогрессирования атеросклероза и играет важную роль в стабилизации атеросклеротических бляшек. Данный обзор включает исследования, описывающие патогенез, диагностику коронарной кальцификации и результаты немедленной реваскуляризации миокарда у пациентов с ишемической болезнью сердца, сопровождающейся кальцификацией. Необходимы данные о долгосрочных результатах операции коронарного шунтирования в этой группе пациентов. В настоящее время не существует общепризнанной лекарственной терапии ЦАС.
Институт клинической кардиологии имени А.Л. Мясникова Институт клинической кардиологии имени А.Л. Мясникова Минздрава России, Москва, Россия.
Институт клинической кардиологии имени А.Л. Мясникова Институт клинической кардиологии имени А.Л. Мясникова Минздрава России, Москва, Россия.
Институт клинической кардиологии имени А.Л. Мясникова Институт клинической кардиологии имени А.Л. Мясникова Минздрава России, Москва, Россия.
Институт клинической кардиологии имени А.Л. Мясникова Институт клинической кардиологии имени А.Л. Мясникова Минздрава России, Москва, Россия.
- SPIN РИНЦ: 6073-1380
- Scopus AuthorID: 55504713000
- ResearcherID: Y-2239-2018
Введение
Примерно одна треть пациентов, направляемых на интервенционное лечение ишемической болезни сердца (ИБС), имеют выраженную кальцификацию коронарных артерий (КАС) 1. Отмечено, что кальцификация артерий чаще всего встречается при обширных многососудистых поражениях в пожилом возрасте, особенно при наличии сопутствующих поражений других сосудистых территорий, т.е. считается маркером более тяжелого, обширного атеросклеротического процесса.
Чрескожное коронарное вмешательство (ЧКВ) у пациентов с тяжелой формой ЦАС представляет определенные технические трудности и связано с более частыми неблагоприятными исходами, такими как рестеноз стента, тромбоз стента и развитие сердечно-сосудистых осложнений, как перипроцедурных, так и отдаленных 2, 3. Чрескожное коронарное шунтирование (ЧКШ) может восстановить кровоток в коронарных сосудах в обход пораженных кальцифицированных сегментов. Поэтому можно предположить, что КАБГ одинаково эффективно при стенотических поражениях любой морфологии. Однако прогностическое значение КСА у пациентов, перенесших КАБГ, изучено недостаточно; имеющиеся исследования не позволяют сделать окончательные выводы из-за небольшого количества исследованных пациентов и короткого периода наблюдения 4.
Целью данного обзора является систематизация данных о патогенезе коронарного атеросклероза, методах его диагностики, описание современных интервенционных методов лечения и анализ его ближайших и отдаленных последствий.
Материал и методы
Анализ литературы в поисковых системах Pubmed, GoogleScholar, Scopus и RSCI проводился с использованием списка ключевых слов «coronary artery calcification», «coronary artery calcification score», «coronary artery calcification», «coronary artery calcification», «calcium index». Данный обзор включает 51 исследование с 1990 по 2016 год, описывающее использование различных шкал для оценки тяжести поражения коронарных артерий, а также исследования, изучающие влияние прямой реваскуляризации миокарда на кальцификацию коронарных артерий.
Патогенез коронарного атеросклероза
Долгое время считалось, что механизмы развития ЦАС являются пассивным дегенеративным процессом и конечной стадией атеросклероза, что подтверждалось корреляцией между степенью кальцификации и возрастом пациентов 5. В настоящее время исследователи склонны считать, что атеросклероз — это активный процесс, в основе которого лежат механизмы, регулирующие метаболизм кальция, в частности механизмы роста и формирования костей 6. Существует концепция, согласно которой атеросклероз — это хронический воспалительный процесс, вызывающий остеогенную дифференцировку сосудистых гладкомышечных клеток (VSMCs), что приводит к ЦАС 7. Несомненно, кальцификация бляшки начинается на стадии формирования липидных полос и только потом переходит на все остальные стадии атерогенеза. В настоящее время считается, что механизм кальцификации коронарных артерий схож с механизмом формирования костной ткани.
Существует два признанных морфологических типа ЦАС: атеросклеротическая кальцификация с преимущественным поражением интимы и кальцификация среднего слоя артерий. При первом типе остеогенная дифференцировка VSMC индуцируется воспалительными медиаторами и липидами из атеросклеротических бляшек 7. Второй сценарий связан с пожилым возрастом, диабетом и хронической болезнью почек (ХБП). Миелоидная кальцификация, ранее считавшаяся доброкачественным процессом, способствует повышению жесткости артерий, что увеличивает риск сердечно-сосудистых событий 8. Кальцификация коронарных артерий приводит к снижению эластичности артериальной стенки, аномальным вазомоторным реакциям и снижению перфузии миокарда в обоих вариантах 9.
Известно, что кальцифицированная бляшка гораздо более устойчива и прочна на разрыв, чем «мягкая» бляшка и даже чем нормальная стенка сосуда 10. Этот вывод, по-видимому, применим только в случае однородной кальцификации. По данным отдельных исследований, у пациентов с острым коронарным синдромом имеются множественные мелкие кальцификаты, называемые «пятнами» или «заплатками», тогда как при хроническом течении ИБС обнаруживаются более крупные и равномерные кальцификаты 11. Область между кальцифицированной пробкой и некальцифицированной стенкой сосуда считается потенциальной зоной разрыва 12. Во время PCI существует высокая вероятность разрыва в этой области; описано, что большие бляшки с явно «пятнистой» кальцификацией подвержены риску разрыва 13.
Остеопонтин, остеопротегерин, RANKL, фетуин-А и костные морфогенетические белки играют роль в развитии кальцификации. Все эти вещества вырабатываются в стенке сосуда во время прогрессирования атеросклероза; доказано их участие в регуляции кальцификации бляшки. В некоторых исследованиях была обнаружена корреляция между уровнем остеопонтина и уровнем коронарной кальцификации, измеренным с помощью многомерной компьютерной томографии (МСКТ) 14. Было высказано предположение, что остеопонтин является независимым фактором риска сердечно-сосудистых событий. Было показано, что остеопонтин и костный морфогенетический белок типа 7 определяют дифференцировку ГМК в остеобластоподобные клетки и приводят к отложению кальция в стенке сосудов, в то время как остеопротегерин играет ингибирующую роль в сосудистой кальцификации 15-17. В норме существует баланс между регуляторами кальцификации, и ЦАС может развиться, когда баланс нарушается в пользу триггеров. Точные механизмы этого процесса еще не изучены.
Метаболизм кальция и костный гомеостаз
Н.Ю. Карпова (1), М.А. Рашид (2), Т.В. Казакова (1), М.Е. Ядров (2).
(1) Кафедра терапии факультета А.И. Нестерова (1) Государственный научно-исследовательский институт высшего профессионального образования имени А.И. Нестерова Российского медицинского университета имени Н.И. Пирогова, Москва; (2) Государственная онкологическая клиническая больница № 1 ДЗ г. Москвы (филиал № 1)
Статья посвящена актуальной теме — взаимодействию кальция и костного метаболизма в норме и патологии. Показана сложность и взаимозависимость вышеуказанных процессов. Подробно рассматриваются клеточные и молекулярные особенности метаболизма кальция в сыворотке крови и костной ткани. Представлены современные взгляды на первичные, вторичные и сопутствующие факторы, влияющие на метаболизм кальция. Освещается физиологическая роль кальция в организме человека в целом и в костном метаболизме в частности. Рассматриваются особенности костного метаболизма в зависимости от клеточного пула, морфологии кости и функционального состояния. Подчеркивается клиническое значение гиперкальциемии с учетом появления новых маркеров рака и субклинического воспаления. Роль кальциевых добавок в лечении остеопороза обсуждается с точки зрения медицинских рекомендаций, основанных на доказательствах.
Уровень кальция в сыворотке крови и внеклеточной жидкости млекопитающих жестко регулируется в узком диапазоне для обеспечения оптимального функционирования клеток. Физиологическую роль в организме человека играет исключительно ионизированный кальций. Его концентрация в крови находится на пределе насыщения и тесно коррелирует с концентрацией фосфатов. Внутриклеточный кальций, который является вторичным «посланником» для большинства физиологических процессов, также подвержен строгой регуляции. Однако его концентрация на порядок ниже, чем у внеклеточного кальция 1-3.
Биологические функции, в которых активно участвует кальций, включают 4:
- межклеточное взаимодействие (клеточные сигнальные системы);
- нейронное проведение импульсов;
- мышечная функция;
- свертывание крови;
- активация ферментов (кофактор);
- функционирование клеточных мембран и цитоскелета;
- обеспечение процессов активной секреции;
- биоминерализация КТ.
Основной запас кальция находится в КТ, а на экзоскелет приходится около 10%. В среднем в день с пищей должно поступать около 1 г кальция, из которых 500 мг всасывается, а остальное выводится с фекалиями. Ежедневно через почечные канальцы фильтруется около 10 г кальция, большая часть которого поглощается канальцами, и только 200-300 мг выделяется с мочой. Скелет потребляет около 250 мг кальция в день. Характерной особенностью этого процесса является высокая изменчивость.
Метаболизм кальция в костях зависит от доли «нестабильного» (обменного) кальция на поверхности костных клеток. Однако в настоящее время не существует точной анатомической локализации «отделов» нестабильного и нестабильного кальция. Остеобласты и остеокласты участвуют в метаболизме костной ткани. В случае патологии костный метаболизм может быть ускорен (гиперпаратиреоз) или замедлен (гипопаратиреоз), с соответствующими изменениями концентрации кальция в сыворотке крови и моче. Витамин D и ПТГ действуют как регуляторы костного метаболизма, при этом на уровень кальция в сыворотке крови влияют КТ, почки и желудочно-кишечный тракт. Кальцитонин, вероятно, ингибирует резорбцию костной ткани и в меньшей степени участвует в метаболизме кальция 5.
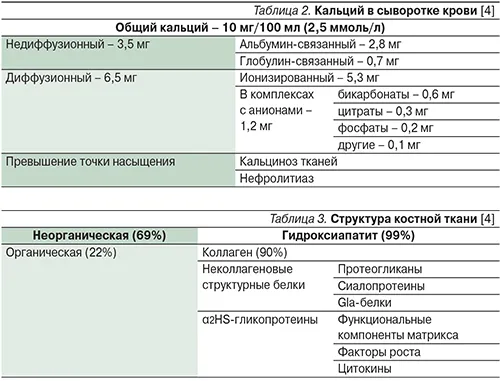
Около 50% сывороточного кальция ионизировано, остальное связано с белками плазмы или в комплексах с различными анионами (Таблица 2).
Концентрация ионизированного кальция у здорового человека составляет 1,25±0,07 ммоль/л. Уровень кальция в крови регулируется гормонами кальция и, возможно, половыми 1-3 стероидами.
Костный обмен
Кость состоит из неорганических и органических компонентов (Таблица 3), неорганическая часть — это в основном гидроксиапатит, а органическая часть — коллаген 1 типа, который является частью структуры костного матрикса. Органическая часть является продуктом деятельности остеобластов. Минералы встречаются в костях в двух формах: Кристаллы гидроксиапатита характерны для зрелой ткани, а аморфные массы фосфата кальция — для зрелой ткани. Баланс этих двух компонентов обеспечивает целостность кости и функциональное единство. Витамин D является ключевым гормоном для инициации минерализации, но его роль впоследствии снижается при участии местных механизмов (концентрация минералов, наличие нуклеирующих агентов, отсутствие ингибиторов минерализации) 1, 13.
Структура КТ дифференцируется на кортикальную и трабекулярную кость. Корковая кость составляет 80% скелета человека, а остальные 20% — трабекулярная кость. Благодаря своей структуре, площадь поверхности трабекулярной кости в 4-5 раз больше, чем кортикальной. Следовательно, метаболическая активность трабекулярной кости выше. Ежегодная скорость ремоделирования трабекулярной кости КТ составляет 20-30%, в то время как кортикальной кости — не более 10%. У взрослого человека КТ полностью обновляется каждые 3 года. В возрасте 20-25 лет происходит быстрое увеличение костной массы до пика, за которым следует фаза плато, а с 40 лет начинается возрастная потеря костной массы 4. В целом, у женщин костная масса ниже, так как у них меньше пик (30%) и она быстрее снижается после менопаузы. Генетические и эпигенетические механизмы, ответственные за связь между остеосинтезом и остеоабсорбцией, в настоящее время активно исследуются 14.
Клеточный пул скелета состоит из остеобластов, остеоцитов (остеобластов, встроенных в зрелую кость), выстилающих клеток и остеокластов. Два основных представителя клеточной линии имеют разное происхождение. Остеокласты возникают из гематопоэтических стволовых клеток, которые могут дифференцироваться в макрофаги, гранулоциты, эритроциты, мегакариоциты, тучные клетки, В- и Т-лимфоциты. Остеобласты являются предшественниками мезенхимальных стволовых клеток, которые дают начало хондроцитам, миоцитам, адипоцитам и фибробластам. Возможность фенотипической дифференциации отдельных клеточных представителей в пределах одной и той же линии в настоящее время считается доказанной. На этапе формирования зрелой кости остеокласты склонны к слиянию и последующему апоптозу, а остеобласты — к трансформации в остеоциты и пластинчатые клетки. Только небольшой процент остеобластов подвергается апоптозу. Это объясняет различную скорость остеосинтеза (медленную) и остеоабсорбции (быструю), которая клинически определяет диагностическую ценность маркеров костного ремоделирования 3, 4.
Роль остеоцитов в метаболизме костной ткани была расшифрована совсем недавно. Было показано, что остеоциты остаются в костных ямках после формирования КТ, а затем образуют микроскопические трубки, которые соединяют их с другими остеоцитами, остеобластами и мелкими сосудами. Таким образом, в кости образуется своего рода «клеточный синцитий», способствующий перемещению минералов в зоны активного синтеза и их взаимодействию с костным матриксом. Другой функцией остеоцитов является передача механических стимулов (аналогично нейронам в нервной ткани), которые в конечном итоге определяют скорость ремоделирования в различных зонах КТ. Было также показано, что остеоциты являются биологически активными клетками. Среди продуктов их синтеза в настоящее время исследуется склеростин (вещество, ингибирующее образование костной ткани), который считается экспериментальной «мишенью» для будущей антиостеопорозной терапии 15.
Условия всасываемости кальция
Усвоение кальция зависит от его взаимодействия с другими пищевыми компонентами и такими факторами, как действие кальций-регулирующих гормонов и физиологическое состояние организма.
Растворимость солей кальция повышается в кислой среде желудка, но растворенные ионы рекомбинируются в кишечнике и подвздошной кишке, где рН имеет тенденцию к нейтральному значению, и в определенной степени выпадают в осадок. В желудочно-кишечном тракте такие компоненты пищи, как глюкоза, жирные кислоты, фосфор и оксалаты, соединяются с кальцием и образуют комплексы. Кислотность желудка мало влияет на способность усваивать кальций из пищи.
В целом, усвоение кальциевых добавок, особенно плохо растворимых, улучшается, если их принимать с пищей. Вероятно, это связано с тем, что пища стимулирует желудочную секрецию и моторику, а пищевые источники кальция становятся более порошкообразными и растворимыми.
Абсорбция кальция
Существует два пути всасывания кальция в кишечнике. Один из них — активный, межклеточный процесс, который происходит в основном в двенадцатиперстной кишке и проксимальных фаллопиевых трубах. Он регулируется витамином D. На активное усвоение кальция влияет физиологическое состояние организма (включая беременность и лактацию), гиповитаминоз D и возраст. Другой путь всасывания кальция, пассивное всасывание кальция, не зависит от витамина D и происходит во всем тонком кишечнике. В этом случае количество поглощенного кальция зависит от его содержания в пище.
Наибольшее всасывание кальция происходит в подвздошной кишке, где пища задерживается дольше всего. Около 4 % кальция (8 мг/день) всасывается в толстой кишке.
Поскольку большая часть кальция в организме находится в костях, скелет является основным хранилищем кальция. Во-первых, отрицательный баланс кальция приводит к его безопасной мобилизации из костей. Затем хронический недостаток кальция в скелете приводит к неблагоприятным последствиям.
Сколько в граммах?
В организме новорожденного содержится 30 г кальция, который увеличивается до 1000-1200 г в зрелом возрасте. Чтобы накопить такое количество, необходимо ежедневно оставлять около 100-150 мг кальция, поступающего с пищей в детстве. Максимальное значение достигается в период полового созревания: 200 мг для женщин и 280 мг для мужчин. После этого происходит снижение до 10-30 мг/день (в зрелом возрасте). Способность накапливать определенный уровень кальция теряется (становится отрицательной) у женщин после менопаузы и у мужчин до 65 лет. Во время беременности баланс кальция положительный, а во время грудного вскармливания — отрицательный.
Существуют доказательства того, что остеопороз обусловлен повышенным выделением кальция с мочой при сниженном его усвоении. Кроме того, вторичный гиперпаратиреоз приводит к усилению костного метаболизма и возрастной потере костной массы.
Вопрос о том, увеличивается ли потребность в кальции с возрастом, является спорным.
Сульфаты, бикарбонаты
Сульфаты содержатся в больших количествах во внутриклеточном пространстве и являются компонентом многих биологически активных веществ. Сульфаты необходимы для нейтрализации токсичных соединений в печени.
Ионы бикарбоната наиболее многочисленны во внеклеточной жидкости. Бикарбонат-ион находится в динамическом равновесии с углекислотой и является компонентом основной регуляторной системы организма.
Кальцинаты в молочной железе и их лечение
Лечение подбирается индивидуально в зависимости от основных причин кальцификации.
Большие стромальные образования без клинических проявлений других заболеваний требуют только регулярного посещения маммолога.
При доброкачественных опухолях молочной железы пациентке назначаются гормональные и нестероидные противовоспалительные препараты. Также рекомендуется соблюдать низкокальциевую диету для предотвращения появления новых наростов.
Если причиной патологии является злокачественное новообразование, то в зависимости от стадии злокачественного процесса подбирается соответствующее лечение. Обычным методом лечения является мастэктомия, после которой назначаются гормональные препараты, радиотерапия и химиотерапия.
Возможны ли осложнения?
В целом, кальцификаты в молочных железах не влияют на здоровье. Они не меняют качество жизни женщины. Опасность представляет болезнь, следствием которой является накопление кальция. Особенно если речь идет о злокачественном заболевании.
Однако кальцификаты пор могут препятствовать грудному вскармливанию, вызывая галактостаз или воспаление молочной железы.
У некоторых людей может развиться иррациональный страх перед раком (канцерофобия).
Меры профилактики отложения солей кальция в груди
- Ведите здоровый, подвижный образ жизни;
- нормализуйте режим дня и питания;
- соблюдайте диету;
- придерживайтесь правил кормления грудью;
- делайте массаж груди (только после консультации с маммологом);
- пользуйтесь солнцезащитными средствами;
- не злоупотребляйте витаминными комплексами.
Самое главное — не пренебрегать плановыми визитами к врачу и вовремя лечить гинекологические заболевания и гормональные нарушения. Если вы подозреваете у себя рак молочной железы, вы всегда можете записаться на прием к маммологу в нашем центре в удобное для вас время.

Онколог-маммолог, врач высшей категории
Если у вас возникли дополнительные вопросы, неясности или трудности, а также если вы хотите записаться на консультацию, пожалуйста, свяжитесь со специалистом Женского медицинского центра — Ириной Петровой — по тел.
Причины
Никто точно не знает, что вызывает кальцифицирующий тендинит. Физические нагрузки, старение или сочетание обоих факторов приводят к дегенеративной кальцификации. Некоторые исследователи подозревают, что кальцификация образуется из-за гипоксии тканей и недостаточного поступления кислорода в ткани сухожилия. Другие считают, что давление на сухожилие может вызвать его повреждение, приводящее к кальцификации.
Механизм образования реактивной кальцификации до конца не изучен. Этот тип кальцифицированного тендинита обычно возникает у молодых пациентов и без установленной причины.
Симптомы
Во время отложения кальция может возникать слабая или умеренная боль, или процесс может быть безболезненным. Однако когда кальциевые отложения начинают разрушаться, болевой синдром становится сильным. Боль и скованность в плече могут привести к резкому ограничению подвижности плеча. Даже поднятие руки может стать очень болезненным. В тяжелых случаях боль может привести к нарушениям сна.
Чтобы диагностировать кальцифицирующий тендинит плеча, врач сначала соберет анамнез и проведет физическое обследование. Боль в плече может быть связана не только с кальцифицированным тендинитом, но и с другими заболеваниями. Поэтому для постановки точного диагноза необходимо инструментальное обследование. Рентгеновские снимки могут показать наличие отложений кальция в сухожилии. Однако магнитно-резонансная томография (МРТ) является наиболее информативным методом визуализации связок и сухожилий и наличия в них отклонений. Изображение кальцификатов с помощью рентгена или МРТ с течением времени помогает принять решение о выборе лечения (консервативного или хирургического). Лабораторные исследования необходимы для дифференциации этого заболевания от воспалительных заболеваний соединительной ткани.
Лечение
Консервативное лечение
Основная цель консервативного лечения — снять воспаление и боль. Поэтому первый этап консервативного лечения состоит из отдыха и приема НПВС (ибупрофен). Противовоспалительные препараты помогают уменьшить воспаление и боль. При сильной боли могут быть назначены инъекции кортикостероидов. Применение стероидов может эффективно уменьшить отек и воспаление на определенный период времени.
В период, когда отложения кальция начинают рассасываться, боль может быть особенно сильной. В этих случаях можно удалить часть отложений кальция путем введения солевого раствора через два отверстия в области отложений кальция. Эта процедура называется промывкой. Иногда в ходе этой процедуры удается разбить известковые отложения на кусочки (удалить их иглой). Удаление отложений позволяет быстрее уменьшить болевой синдром и быстрее восстановить сухожилие. Даже если промывание не удаляет отложения кальция, оно может уменьшить давление на сухожилие, что приведет к уменьшению боли.
Физиотерапия Физиотерапия является одним из важнейших компонентов консервативного лечения тендинита с кальцификацией. Использование таких методов, как ультразвук, помогает уменьшить боль и воспаление. Однако эффект от ультразвука может быть достигнут только при серии процедур (до 24 сеансов в течение 6 недель). Ударно-волновая терапия в настоящее время является самым передовым методом консервативного лечения таких состояний. Ударные волны разбивают крупные отложения кальция, чтобы организм мог быстрее их усвоить.
Физиотерапия показана в конце реабилитации и помогает восстановить мышечный тонус и улучшить кровоснабжение структур плеча. Упражнения обычно подбираются индивидуально и выполняются в течение 4-6 недель. Упражнения очень важны для укрепления мышц вращательной манжеты, так как эти мышцы способствуют стабильности плечевого сустава. Укрепление этих мышц может фактически уменьшить давление на отложения кальция в сухожилии.
Диагностика
Обычное физическое обследование путем выслушивания сердца не особенно помогает выявить коронарную кальцификацию. В начале обследования кардиолог назначает общеклинические анализы крови и мочи, чтобы быстро проверить состояние организма и исключить воспалительные заболевания и отклонения в работе кроветворной системы. Диагностика кальцификации коронарных артерий включает следующие методы:
- Внутрикоронарное УЗИ. Ультразвуковое исследование с использованием коронарных катетеров — наиболее информативный метод обнаружения кальцинатов в стенках артерий. Специфичность диагностики составляет 100%, а чувствительность — 90%. Инвазивная сонография проводится только в специализированных кардиологических центрах.
- Коронарография. Классический инвазивный метод, который выполняется для визуализации внутренней поверхности коронарных сосудов. Исследование помогает выявить наличие бляшек на стенках или в просвете сосудов, но при коронарографии нельзя предположить их плотность и химический состав.
- Электронно-лучевая КТ. Методика помогает быстро, практически в режиме реального времени оценить состояние коронарных артерий и обнаружить признаки кальциноза. Для вычисления кальциевого индекса (КИ) более информативна мультиспиральная томография. При подсчете КИ берут во внимание площадь поражения артерии и плотность кальцината.
- Лабораторные методы. Обязательно производится биохимический анализ для определения уровня сывороточного кальция. О патологии говорят при повышении показателя до 2,75 ммоль/л и более. Для исключения воспалений и некроза сердечной мышцы измеряют стандартные миокардиальные маркеры — миоглобин, тропонин, КФК.
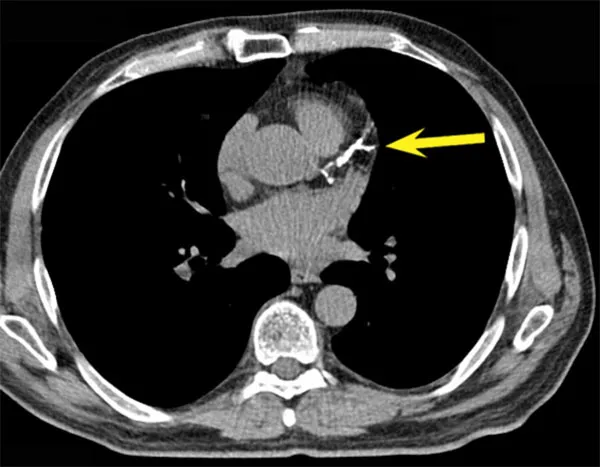
Компьютерная томография. Стрелка указывает на крупную кальцифицированную бляшку в коронарной артерии
Лечение кальциноза коронарных артерий
Консервативная терапия
Ввиду неясности этиопатогенетических механизмов заболевания возникают трудности в выборе лекарственной терапии. Часто кальцификация диагностируется в начале других заболеваний сердца, и в этом случае лечение подбирается с учетом полного диагноза. В зависимости от степени поражения сердца назначаются антиангинальные, гиполипидемические и антиаритмические препараты.
Хирургическое лечение
Для удаления крупных кальцификатов используются методы интервенционной кардиологии — минимально инвазивные процедуры. Наилучшие результаты дает коронарное стентирование, при котором просвет пораженных артерий расширяется с помощью специальных сетчатых имплантатов. Процедура характеризуется коротким периодом восстановления и минимальной травматичностью.
Экспериментальное лечение
Хотя признанных кардиологических протоколов лечения кальцификации коронарных артерий не существует, в медицинской литературе были опубликованы многочисленные исследования. Существует теория об эффективности статинов в уменьшении объема кальцифицированных бляшек. Эта гипотеза была подтверждена в двойных слепых, плацебо-контролируемых исследованиях.
Добавки эстрогена рекомендуются женщинам после 50 лет, у которых диагностирована венозная кальцификация. Половые гормоны оказывают кардиопротекторное действие, нормализуя обмен кальция и предотвращая дальнейшее повреждение коронарных сосудов. Эффективность травяных и витаминных добавок в улучшении метаболизма миокарда является спорной.
Прогноз и профилактика
Коронарный атеросклероз не опасен у пациентов, не имеющих других факторов риска, поэтому прогноз в таких случаях обычно благоприятный. Минимально инвазивная кардиохирургия удаляет кальцифицированные участки и улучшает прогноз у пациентов с сопутствующими сердечно-сосудистыми заболеваниями. Профилактические меры идентичны мерам профилактики атеросклероза и других сердечно-сосудистых заболеваний.
1. коронарный атеросклероз — современное состояние проблемы / В.Б. Симоненко, А.Ю. Симоненко. Екимовских, И.В. Долбин // Клиническая медицина — 2013.
2. коронарная кальцификация как фактор риска инфаркта миокарда: история болезни / Ахматова Ф.Д., Курбатова З.Ю., Аронов Л.С., Галачиева С.Х. и др. — 2013.
3. особенности эндоваскулярного лечения кальцифицированных поражений коронарных артерий/ А.М. Бабунашвили, Д.С. Карташов // Материалы XX Всероссийского съезда сердечно-сосудистых хирургов. — 2014.
4. кальцификация коронарных артерий и аорты у пациентов с высоким риском сердечно-сосудистых осложнений и сниженной плотностью костной ткани / Бланкова З.Н., Самсонова Н.С., Баринова И.В., Федотенков И.С. // Кардиологический вестник — 2018.








